| 病名 | 肺水腫 |
|---|
| 別名 | pulmonary edema |
|---|
肺內的正常解剖和生理機制保持肺間質水分恆定和肺泡處於理想的濕潤狀態,以利於完成肺的各種功能。如果某些原因引起肺血管外液體量過度增多甚至滲入肺泡,則可轉變到病理狀態,稱之為肺水腫(pulmonary edema)。臨床表現為呼吸困難、紫紺、咳嗽、咳白色或血性泡沫痰,兩肺散在濕羅音,影像學呈現為以肺門為中心的蝶狀或片狀模糊陰影。本病的預後與基礎病變、肺水腫的程度和有無併發症及治療是否得當關係密切,個體差異很大。
根據始發機制,可將肺水腫病因分為以下幾類(表1)
表1 肺水腫病因分類
| I Starling力量平衡改變 |
| 微血管靜水壓力升高:①肺靜脈壓力升高而無左心衰;②繼發於左心衰的肺靜脈壓升高;③繼發於肺動脈壓力升高的肺微血管靜水壓升高 |
| 血漿膠體滲透壓減少:低白蛋白血症 |
| 微血管周圍負壓升高:①應用較高負壓排氣抽液治療氣胸或胸腔積液;②急性氣道阻塞與呼氣末肺容量增加產生過高的胸膜腔負壓(哮喘) |
| Ⅱ肺泡毛細血管膜通透性改變 |
| 肺部感染:細菌、病毒和寄生蟲 |
| 吸入毒氣:二氧化氮、臭氧、氨、氯、充氣等 |
| 循環異物:蛇毒和細菌內毒素等 |
| 吸入酸性胃液 |
| 急性放射性肺炎 |
| 內源性血管收縮物質:組胺和激肽等 |
| 急性出血性胰腺炎 |
| Ⅲ淋巴回流障礙 |
| 肺移植;淋巴管癌病;纖維化性淋巴管炎 |
| Ⅳ原因不明或尚未完全明確 |
| 高原肺水腫;神經原性肺水腫;麻醉藥過量;肺栓塞;驚厥 |
〔肺水腫的解剖基礎〕
肺泡表面為上皮細胞,約有90%的肺泡表面被扁平I型肺泡細胞覆蓋,有較少的Ⅱ型肺泡細胞。這些肺泡上皮細胞排列緊密,正常情況下液體不能透過。Ⅱ型肺泡細胞含有豐富的磷脂類物質,主要成分是二軟脂酰卵磷脂,其分泌物進入肺泡,在肺泡表面形成一薄層具減低肺泡表面張力的表面活性物質,使肺泡維持擴張,並有防止肺泡周圍間質液向肺泡腔滲漏的功能。肺毛細血管內襯著薄而扁平的內皮細胞,內皮細胞間的連接較為疏鬆,允許少量液體和某些蛋白質顆粒通過。
電鏡觀察可見肺泡的上皮與血管內皮的基底膜之間不是完全融合,與毛細血管相關的肺泡壁存在一側較薄和一側較厚的邊(如圖1)。薄側上皮與內皮的基底膜相融合,即由肺泡上皮、基底膜和毛細血管內皮三層所組成,有利於血與肺泡的氣體交換。厚側由肺毛細血管內皮層、基底膜、膠原纖維和彈力纖維交織網、肺泡上皮、極薄的液體層和表面活性物質層組成。上皮與內皮基底膜之間被間隙(肺間質)分離,該間隙與支氣管血管束周圍間隙、小葉間隔和臟層胸膜下的間隙相連通,以利液體交換。進入肺間質的液體主要通過淋巴系統回收。在厚側肺泡隔中,電鏡下可看到神經和點狀膠原物質組成的感受器。當間質水分增加,膠原纖維腫脹刺激「J」感受器,傳至中樞,反射性使呼吸加快加深,引起胸腔負壓增加,淋巴管液體引流量增多。
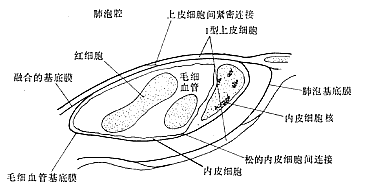
圖1 肺泡毛細血管結構示意圖
〔肺水腫的生理基礎〕
控制水分通過生物半透膜的各種因素可用Starhing公式概括。當將其應用到肺并考慮到濾過面積和回收液體至血管內的機制時,可改寫為下面公式:
EVLW=﹛(SA×Lp)〔(Pmv-Ppmv)-σ(πmv-πpmv)〕﹜-Flymph
式中EVLW為肺血管外液體含量;SA為濾過面積;Lp為水流體靜力傳導率;Pmv和Ppmv分別為微血管內和微血管周圍靜水壓;σ為蛋白反射係數;πmv和πpmv分別為微血管內和微血管周圍膠體滲透壓;Flymph為淋巴流量,概括了所有將液體回收到血管內的機制。
這裡需要指出的是,之所以使用微血管而不是毛細血管這一術語,是因為液體濾出還可發生在肺小動脈和小靜脈處。此外,SA×Lp=Kf,是水傳導力的濾過係數。雖然很難測定SA和Lp,但其中強調了SA對肺內液體全面平衡的重要性。反射係數表示血管對蛋白的通透性。如果半透膜完全阻止可產生滲透壓的蛋白通過,σ值為1.0,相反,如其對蛋白的濾過沒有阻力,σ值為0。因此,σ值可反映血管通透性變化影響滲透壓梯度,進而涉及肺血管內外液體流動的作用。肺血管內皮的σ值為0.9,肺泡上皮的σ值為1.0。因此,在某種程度上內皮較肺泡上皮容易濾出液體,導致肺間質水腫發生在肺泡水腫前。
從公式可看出,如果SA,Lp,Pmv和πpmv部分或全部增加,其它因素不變,EVLW即增多。Ppmv,σ,πmv和Flymph的減少也產生同樣效應。由於重力和肺機械特性的影響,肺內各部位的Pmv和Ppmv并不是均勻一致的。在低於右心房水平的肺區域中,雖然Pmv和Ppmv均可升高,但Pmv的升高大於Ppmv升高的程度,這有助於解釋為什麼肺水腫易首先發生在重力影響最明顯的部位。正常時,儘管肺微血管和間質靜水壓力受姿勢,重力、肺容量乃至循環液體量變化的影響,但肺間質和肺泡均能保持理想的濕潤狀態。這是由於淋巴系統、肺間質蛋白和順應性的特徵有助於對抗液體瀦留和連續不斷地清除肺內多餘的水分。肺血管靜水壓力和通透性增加時,淋巴流量可增加10倍以上。起次要作用的是間質蛋白的稀釋效應。它是由微血管內靜水壓力升高後致液體濾過增多引起,降低πpmv,反過來減少淨濾過量,但對血管通透性增加引起的肺水腫不起作用。預防肺水腫的另一因素是順應性變化效應。肺間質中緊密連接的凝膠結構不易變形,順應性差,肺間質輕度積液後壓力即迅速升高,阻止進一步濾過。但同時由於間質腔擴大範圍小,移除肺間質水分的速度趕不上微血管濾出的速度時,易發生肺泡水腫。
[肺水腫發病機理]
儘管上面列舉了影響肺血管內外液體交換的各自因素,但實際上肺水腫通常是多種發病機理的綜合效應。下面僅就幾種臨床常見肺水腫的發病機理作一簡要介紹。
(一)肺微血管靜水壓力升高性肺水腫 臨床常見於心肌梗塞、高血壓和主動脈等疾患引起的左心衰,二尖瓣狹窄及肺靜脈閉塞性疾病引起肺靜脈壓升高時,引起肺微血管靜水壓升高。同時還可擴張已關閉的毛細血管床,造成通透係數增加。當這兩種因素引起的液體濾過量超過淋巴系統清除能力時,即產生肺水腫。
(二)微血管和肺泡壁通透性增加性肺水腫 瀰漫性肺部感染,吸入有毒氣體和休克(特別是革蘭氏陰性桿菌敗血症和出血性胰腺炎)均可損害毛細血管內皮和肺泡上皮,增加通透性引起肺水腫。
(三)血漿膠體滲透壓降低 雖然肝腎疾病可引起低蛋白血症,降低膠體滲透壓,但由於同時伴有微血管周圍的膠體滲透壓下降,故很少產生肺水腫。只有同時伴有微血管內靜水壓力升高時,才誘發肺水腫。
(四)肺淋巴回流障礙 據推測成人肺淋巴流量穩態時可達200ml/h,是阻止肺水腫最重要的因素。急性微血管靜水壓力或通透性增加時,肺淋巴流量可增加10倍以上,減慢肺水腫形成的速度。當其引流不暢或瘀滯時,即可誘發肺間質甚至肺泡水腫。
(五)復張後肺水腫 胸穿排氣或抽液速度過快、量過多時,可驟然加大胸腔負壓,降低微血管周圍靜水壓,增加濾過壓力差。同時由於過大胸腔負壓的作用,肺毛細血管開放的數量和流入的血流量均增多,使濾過面積和濾過係數均增加。另外,肺組織萎縮後表面活性物質生成減少,降低肺泡上皮的蛋白反射係數,誘發形成肺泡水腫。
(六)高原肺水腫 易發生在3000米以上高原,過量運動或勞動為誘發因素,多見25歲以下年輕人。機理尚不清楚。可能與肺小動脈或肺靜脈收縮有關。病人吸氧或回到平原後病情改善提示低氧的作用,但低氧本身并不改變肺微血管的通透性。因此,運動後心輸出量增多和肺動脈壓力升高與低氧性肺小動脈收縮一起,可產生這一典型的前小動脈壓力升高性肺水腫。
(七)神經原肺水腫 可發生在患中樞神經系統疾病但沒有明顯左心衰的患者。很多研究提示與交感神經系統活動有關。腎上腺素能介質大量釋放導致末梢血管收縮,升高血壓,將血液轉移到循環中,同時可發生左心室順應性降低。兩種因素均升高左房壓,誘發肺水腫。此外,刺激腎上腺素能受體可直接增加毛細血管通透性,但與升高壓力比較,這一作用相對較小。
肺表面蒼白,含水量增多,切面有大量液體滲出。顯微鏡下觀察,可將其分為間質期,肺泡壁期和肺泡期。
間質期是肺水腫的最早表現,液體局限在肺泡外血管和傳導氣道周圍的疏鬆結締組織中,支氣管、血管周圍腔隙和葉間隔增寬,淋巴管擴張。液體進一步瀦留時,進入肺泡壁期。液體蓄積在厚的肺泡毛細血管膜一側,肺泡壁進行性增厚。發展到肺泡期時,可見充滿液體的肺泡壁喪失了環形結構,出現褶皺。無論是微血管內壓力增高還是通透性增加引起的肺水腫,肺泡腔內液體的蛋白均與肺間質內相同,提示表面活性物質破壞,而且上皮喪失了濾網能力。
肺水腫的病理生理改變可影響到順應性,瀰散,通氣/血流比值及呼吸類型。其程度與上述的病理改變有關,間質期最輕,肺泡期最重。肺含水量增加和肺表面活性物質破壞,可降低肺順應性,增加呼吸功。間質和肺泡壁液體瀦留可加寬瀰散距離。肺泡內部分或全部充滿液體可引起瀰散面積減少和通氣/血流比值降低,產生肺泡動脈血氧分壓差增加和低氧血症。區域性肺順應性差異易使吸入氣體進入順應性好的肺泡,增加通氣/血流比值。同時由於肺間質積液刺激了感受器,呈淺速呼吸類型,進一步增加每分鐘死腔通氣量,減少呼吸效率、增加呼吸功耗。當呼吸肌疲勞不能代償性增加通氣量保證肺泡通氣後,即出現CO2瀦留和呼吸性酸中毒。
肺水腫間質期即可表現出對血流動力學的影響。間質靜水壓力升高可壓迫附近微血管,增加肺循環阻力,升高肺動脈壓力。低氧和酸中毒還可直接收縮肺血管,進一步惡化血流動力學,加重右心負荷,引起心功能不全。如不及時糾正,可因心衰,心律失常而死亡。
肺水腫間質期,患者常有咳嗽、胸悶,輕度呼吸淺速、急促。查體可聞及兩肺哮鳴音,心原性肺水腫可發現心臟病體徵。PaO2和PaCO2均輕度降低。肺水腫液體滲入肺泡後,患者可表現為面色蒼白,紫紺,嚴重呼吸困難,咳大量白色或血性泡沫痰,兩肺滿佈濕羅音。血氣分析提示低氧血症加重,甚至出現CO2瀦留和混合性酸中毒。
肺水腫間質期的X線表現主要為肺血管紋理模 糊,增多,肺門陰影不清,肺透光度降低,肺小葉間隔增寬。兩下肺肋膈角區可見與胸膜垂直橫向走行的KerleyB線,偶見上肺呈弧形斜向肺門較Kerley B線長的Kerley A線。肺泡水腫主要表現為腺泡狀緻密陰 影,呈不規則相互融合的模糊陰影,瀰漫分佈或局限於一側或一葉,或從肺門兩側向外擴展逐漸變淡成典型 的蝴蝶狀陰影。有時可伴少量胸腔積液。但肺含量增加30%以上才可出現上述表現。CT和核磁共振成像術可定量甚至區分肺充血和肺間質水腫,但費用昂貴。
(一)病因治療 對肺水腫的預後至關重要,可減輕或糾正肺血管內外液體交換紊亂。輸液速度過快者應立即停止或減慢速度。尿毒症患者可用透析治療。感染誘發者應立即應用適當抗生素。毒氣吸入者應立即脫離現場,給予解毒劑。麻醉劑過量攝入者應立即洗胃及給予對抗藥。
(二)嗎啡 每劑5~10mg皮下或靜脈注射可減輕焦慮,并通過中樞性交感抑制作用降低周圍血管阻力,將血液從肺循環轉移到體循環。還可鬆弛呼吸道平滑肌,改善通氣。對心原性肺水腫效果最好,但禁用於休克、呼吸抑制和慢性阻塞肺病合併肺水腫者。
(三)利尿 靜脈注射呋喃苯胺酸(速尿)40~100mg或丁尿胺1mg可迅速利尿、減少循環血量和升高血漿膠體滲透壓,減少微血管濾過液體量。此外靜脈注射速尿還可擴張靜脈,減少靜脈回流,甚至在利尿作用發揮前即可產生減輕肺水腫的作用。但不宜用於血容量不足者。
(四)氧療 肺水腫患者通常需要吸入較高濃度氧氣才能改善低氧血症,最好用面罩給氧。濕化器內置75~95%酒精或10%硅酮有助於消除泡沫。低氧血症難以糾正者可應用呼吸機經面罩或人工氣道給氧,有助於升高間質靜水壓減少心輸出量并降低微血管內靜水壓力,減少液體濾出血管外,但禁用於心輸出量不足者。
(五)擴血管藥 靜滴硝普鈉15~30μg/min可擴張小動脈和小靜脈。α受體阻滯劑可阻斷兒茶酚胺、組胺和5-羥色胺等介質的血管收縮作用,擴張肺和體循環的小動脈、小靜脈。兩者均可降低心臟前後負荷,減少肺循環血流量和微血管靜水壓力,進而減輕肺水腫。常用苄胺唑啉0.2~1mg/min或笨苄0.5~1mg/kg靜滴。但應注意調整滴數和補充血容量,保持動脈血壓在正常範圍。
(六)強心藥 主要適用於快速心房纖顫或扑動誘發的肺水腫。兩周內未用過洋地黃類藥物者,可用毒毛旋花子甙K0,25mg或毛花甙丙0.4~0.8mg溶於葡萄糖內緩慢靜注。
(七)氨茶鹼 靜脈注射氨苯鹼0.25g可有效地擴張支氣管,改善心肌收縮力,增加腎血流量和鈉排除。但應注意注射速度,預防對心臟的不利影響。
(八)腎上腺糖皮質激素 對肺水腫的治療價值存在分歧。一些研究表明,它能減輕炎症反應,減少微血管通透性,促進表面活性物質合成,增強心肌收縮力,降低外周血管阻力和穩定溶酶體膜。可應用於高原肺水腫,中毒性肺水腫和心肌炎合併肺水腫。通常用地塞米松20~40mg/d或氫化可地松400~800mg/d靜脈注射,連續2~3天。
(九)減少肺循環血量 患者坐位,雙腿下垂或四肢輪流扎縛靜脈止血帶,每20min輪番放鬆一肢體5min,可減少靜脈回心血量。適用於輸液超負荷或心原性肺水腫,禁用於休克和貧血患者。
根據病史、症狀、體檢和X線表現常可對肺水腫作出明確診斷,但由於肺含水量增多超過30%時才可出現明顯的X線變化,必要時可應用CT和核磁共振成像術幫助早期診斷和鑒別診斷。熱傳導稀釋法和血漿膠體滲透壓 肺毛細血管楔壓梯度測定可計算肺血管外含水量及判斷有無肺水腫,但均需留置肺動脈導管,為創傷性檢查。用99mTc人血球蛋白微囊或113mIn運鐵蛋白進行肺灌注掃瞄時,如果血管通透性增加,可 聚集在肺間質中,通透性增加性肺水腫尤其明顯。此外,心原性與非心原性肺水腫在處理上有所不同,二者應加以鑒別(表2)。
表2 心原性與非心原性肺水腫鑒別
項 目 | 心原性肺水腫 | 非心原性肺水腫 |
| 病史 | 有心臟病史 | 無心臟病史,但有其它基礎疾患病史 |
| 體徵 | 有心臟病體徵 | 無心臟異常體徵 |
| X線表現 | 自肺門向周圍蝴蝶狀浸潤,肺上野血管影增深 | 肺門不大,兩肺周圍瀰漫性小斑片陰影 |
| 水腫液性質 | 蛋白含量低 | 蛋白含量高 |
| 水腫液膠體滲透壓/血液膠體滲透壓 | <60% | >75% |
| 肺毛細血管楔壓 | >1.3kPa | <1.3kPa |
| 肺動脈舒張壓-肺毛細血管楔壓差 | <0.6kPa | >0.6kPa |
