| 病名 | 小兒肺結核 |
結核病發病率近20年來在世界範圍內明顯下降。但近10年來在艾滋病(AIDS)高發區如北美、非洲等地結核病發病率卻逐年上升,有捲土重來之勢,引起了廣泛關注。另外,在發展中國家結核病仍是一個常見病。據估計,全世界每年約有300萬~400萬新發現痰菌陽性(傳染性)及300萬~400萬痰菌陰性(非傳染性)結核病人,每年死於結核病者約200萬~300萬人。3/4病例發生於發民工菜中國家,其排菌病人可占總人口的0.2%~1.0%。在兒童,估計全球每年有130萬新病例及50萬死亡病例。發展中國家每年約新發現1000萬結核病人,其中近400萬為開放性病人,約300萬人死於結核病。我國40年來結核病發病及死亡增色有顯著下降。
bubble_chart 病因學
1.結核桿菌的形態 結核桿菌細長,微彎,兩端鈍圓,常呈分支狀排列。其長約2~4μm,寬約0.2~0.5μm;在電子顯微鏡下可以見到菌體的最外層為細胞膜,內為細胞質膜,其中含有細胞質,內有許多顆粒,可能是線粒體類物質。結核桿菌用苯胺類染色後,不易為酸性脫色劑脫色,故又稱抗酸桿菌。
2.結核桿菌的生長特點 結核桿菌生長緩慢,其分裂繁殖週期約為14~22小時,主要營養要求是甘油、天門冬氨酸或谷氨酸、以及無機鹽類如磷、鉀、硫鎂和少量的鐵等。為需氧菌,最適合生長環境為pH 7.4、PO213.3~18.7kPa(100~140mmHg),當pH不適宜及PO2較低時,如閉合病灶及巨噬細胞內結核桿菌代謝不活躍,生長繁殖緩慢或停滯,但同時不易為抗癆藥所殺滅而成為日後復發之根源。
3.結核桿菌的分型 結核桿菌可分為4型:人型、牛型、鳥型和鼠型。對人有致病力者主要為人型,其次為牛型,感染鳥型者甚少,國內尚未見報導。牛型結核桿菌感染主要是因牛乳管理及消毒不善,飲用病牛的乳品而得,目前已少見。
4.結核桿菌的抵抗力 結核桿菌抵抗力較強,在室內陰暗潮濕處能存活半年。結核桿菌在陽光直接照射下2小時死亡,紫外線照射10~20分鐘。使用紫外線時,應注意照射範圍大小及照射距離遠近而決定照射時間,如距離1m,範圍1m2,照射時間20分鐘,即可殺死結核桿菌。結核桿菌對酸、鹼和酒精等有較強的抵抗力,濕熱對它殺菌力較強。在65℃30分鐘,70℃10分鐘,80℃5分鐘,煮沸1分鐘即可殺死。乾熱100℃需20分鐘以上才能殺死,因此乾熱滅菌時溫度要高時要長。一般說來,痰內結核桿菌消毒時間要長,因痰內粘蛋白在菌體周圍形式盛開保護層,射線和消毒劑較難寬余透。因此消毒痰用5%石炭酸或20%漂白粉,消毒須經24小時處理時,70%酒精接觸2分鐘均可殺死結核桿菌。
5.結核桿菌的耐藥性 抗結核藥物需長期使用,當不規則使用或藥物單用及劑量不足時,耐藥菌株易發生。實驗和臨床實踐證明:合併用藥可延緩或減少耐藥性的發生。6.傳染途徑
(1)呼吸道傳染
(2)消化道傳染
(3)其他傳染,皮膚傳染、經胎盤或吸入羊水感染
7.非典型分支桿菌 非典型抗酸桿菌的細菌學和生物學特性與結核桿菌不同。其生長速度稍快,多數產生色素,對豚鼠不致病,而對人可致病,其臨床表現與結核病相似,但對結核藥有耐藥性。非典型抗酸桿菌在小兒致周圍淋巴結炎,尤其是頸淋巴結炎。感染非典型分支桿菌後對結核菌素PPD-S(標準提純蛋白物質)呈低敏感反應,而對同種抗原即非典型分支桿菌抗原如PPD-F、PPD-Y、PPD-B、PPD-G則呈強陽性反應。凡結核菌素低敏感反應地區應注意非典型分支桿菌感染的問題。
當含有結核桿菌的微滴核吸進人體後,即沉著在胸膜下肺小葉的邊緣部分,多位於肺下2/3部位。如機體抵抗力弱,可發展為原發性肺結核病,此時結核菌雖可被肺泡巨噬細胞吞噬,但由於細胞免疫力低下,卻大部不能被殺死,致使結核菌在細胞內繁殖,并可能被巨噬細胞攜帶至全身各處。由於對結核抗原的特異免疫發生較慢,約於3~6周後才發生遲發縶,在肺局部形成上皮樣細胞結節、肉工作腫,及周圍的滲出性反應,是為原發灶。原發灶均位於上葉底部或下葉上部,臨近胸膜處,同時結核桿菌沿淋巴管抵達肺門和縱隔淋巴結,引起淋巴管炎及淋巴結炎,是為原發綜合徵的三個組成部分。當結核菌數量大及毒力強時,機體呈高度過敏狀態,病9灶周圍滲出性炎症可擴大到大部分肺段甚至肺葉。同時由於活化的巨噬細胞釋放的腫瘤壞死因子,使原發灶及淋巴結內結核肉工作腫發生組織破壞及乾酪樣壞死,肺門甚至淋巴結乾酪病變可向氣管內破潰而產生支氣管播散,或經血行引起血竺播散。
結核桿菌侵入人體後,在組織中引起特異性與非特異性的組織反應。結核性炎症的基本組織改變為滲出、增殖與變質。在滲出性改變中滲出物係由炎症細胞、漿液與纖維蛋白所組成,單核細胞與纖維蛋白是其中主要成分。增殖性改變以結核結節結核性肉工作腫為主,滲出及變質次之,上皮樣細胞結節的形成及朗罕巨細胞的存在是結核性炎症的主要特徵。在變質過程中特徵改變則是乾酪樣球死,常出現在澦出性病變中。結核性炎症的良好結局是吸收、纖維化、鈣化與骨化。
1.原發綜合徵(primary complex)病菌由呼吸道傳入肺部後,在肺泡內產生初染病灶,其部位大都在肺上葉垢下部,尤以右側為多見,靠近胸膜。病灶多1個,偶可有2個或多個。原發病灶初成脫屑性肺炎或纖維蛋白性肺炎的表現,中心有乾酪樣壞死,繼之增殖性結核結節出現於其周邊,而後病灶周圍有纖維包膜形成。病菌隨病灶周圍的淋巴管侵入肺門淋巴結。乾酪化淋巴結往往數個粘連,緊貼於支氣管壁。總之,原發綜合徵由四個部分組成(圖1),即:①肺部初染病灶;②支氣管淋巴結結核;③引導初染病灶至淋巴結之間的淋巴管炎;④初染病灶鄰近的胸膜炎。原發綜合徵不僅見於肺部,也可在腸部、咽部、皮膚等處發生。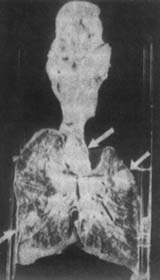
圖1 原發綜合徵
1歲3月,女孩,原發綜合徵,伴血行播散,右肺剖而顯示肺門淋巴結腫大,乾酪球死灶,其餘各處散在多數粟粒大小灰黃色結節,部分病灶融合
原發綜合徵一般都傾向於痊癒,病灶周圍形成纖維包囊,中心於酪化物質最後鈣化。癒合方式為鈣化,是小兒結核病特點之一。但年齡小,感染菌量多,抵抗力薄弱的患者的,病變可以惡化,在肺部往往造成下列情況:①肺部初染病灶擴大,中間乾酪化球死,形成原發空洞,有時發生支氣管、淋巴管或血行播散。②支氣管淋巴結穿入支氣管造成支氣管播散性乾酪樣肺炎(圖2、圖3),阻塞支氣管可造成肺不張或肺氣腫,有時淋巴結病灶或結核性腦膜炎。由此可淋巴系統的廣泛受侵和全身性血行播散傾向是小兒結核病的特點。
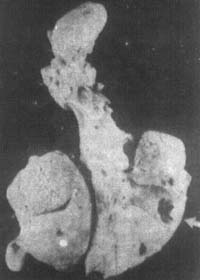
圖2 右肺乾酪性肺炎、右肺中葉空洞形成
4月,女孩干酷性肺炎,伴空洞形成。肺門淋巴結腫大,右肺部面多數灰黃色乾酪壞死灶,部分病灶融合,右肺中葉胸膜下空洞形成
結核性支氣管的病變在大體上可以看到支氣管受壓變形、粘膜面粗糙、淋巴支氣管瘻及肉芽腫,支氣管內有乾酪物質栓塞(圖5)。
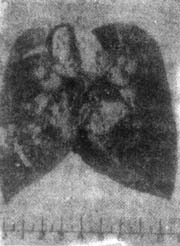
圖3 小葉性乾酪性肺炎
2月,男嬰,右肺小葉性乾酪性肺炎,右肺剖面顯示肺實質散在多數蠶豆大小的灰黃色乾酪樣壞死(箭頭),靠肺門部分病灶更密集,肺門淋巴結腫大、乾酪樣壞死(箭頭)
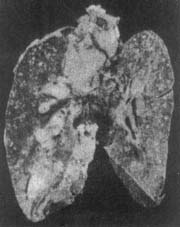
圖4 粟粒型肺結核
(上海醫科大學醫科醫院病理標本)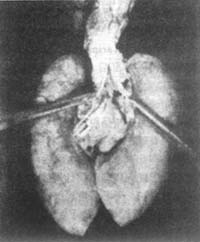
圖5淋巴結支氣管瘻
支氣管內有乾酪物質栓塞。箭頭指穿孔部位
(上海醫科大學醫科醫院病理標本)
此外,肺結核可以引起大疱性肺氣腫及蜂窩樣肺氣腫,在經過治療後的粟粒型肺結核中較常見。大疱性肺氣腫的發生是由於治療後的乾酪化病灶迅速被吸收,空氣進入空腔內引起急性擴張所致。蜂窩樣肺氣腫則由於支氣管不完全性活瓣性阻塞所引起;空氣可以進入肺泡內,而呼氣有困難,致使氣體滯留,同時,由於有病變的肺泡壁彈性較差,致易於形成蜂窩樣肺氣腫。
2.續發性肺結核 又稱成人型結核。發病理論:①外來的再度感染:原發性結核趨靜止後再次感染結核桿菌,病灶往往在肺葉上部。再度感染時組織反應較強烈。病變為浸潤性,周圍有多量滲出性組織變化。多見於較大兒童或成年人,故有成人型結核之稱。②內在的病灶復燃。此類病變大多來自原發性血行播散所遺留的陳舊病灶,常見於肺尖部。亦可由已癒合的原發病灶惡化而引起。
續發性結核與原發性結核相比,有下列不同點:續發性結核多位於肺尖,很少累及肺淋巴結,容易形成空洞并沿氣管播散,在痊癒期有多量的纖維化,甚至有硬化現象,但鈣化較少;浸潤性病變易發生乾酪樣壞死,形成空洞,進行支氣管播散。有時由於乾酪性肺炎纖維局限或空洞的引流支氣管發生阻塞,可形成充滿乾酪樣物質的球形病灶,自然稱為結核瘤。其直徑一般為2~4cm,多數位於肺上葉靠近胸膜處。
(1)結核過敏表現 如疱疹性結膜炎,結節性紅斑,瘰癧樣面容、結核性風濕病(Poncet's 關節炎)等。
(2)發熱 起病急者可伴高熱、熱型波動甚大,常為嚴重的進行性結核的表現,如粟粒型結核、乾酪性肺炎等。但大多數病兒表現為不規則低熱,以午後為著每日體溫波動常超過1℃。發熱明顯,但全身症狀相對不重,為結核病的特點。
(3)神經系統症狀 如精神不振、煩躁、哭鬧、睡眠不安、以及盜汗、顏面潮紅等植物神經功能障礙症狀。
(4)慢性中毒症狀 如食慾不振、消瘦疲乏無力、性情改變、發育遲緩等。
(5)呼吸道症狀 除腫大淋巴結壓迫支氣管可引起陣發性咳嗽,甚至呼吸困難、以及胸腔大量積液可引起相應症狀及體徵處,一般呼吸道症狀不多。可無或甚少陽性體徵表現。呼吸道症狀、體徵與X線改變不一致為其特點。
(6)全身淋巴結腫大 早期結核中毒症狀有不同程度的全身淋巴結腫大,但淋巴結質軟。慢性結核中毒症時腫大的淋巴結質硬,可供診斷參考。
1.結核接觸史 特別是具有與開放性病人的接觸史。接觸史也可為病兒是否受耐藥菌的傳染提供線索和依據,對確定治療方案有參考意義。
2.近期有急性傳染病史 以痳疹、水痘、百日咳最重要。
3.卡介苗(BCG)接種史 不只詢問接種史,還應查看接種瘢痕,以確定接種次數及接種方法。
4.見臨床症狀
5.結核菌素(簡稱結素)皮膚試驗 為在未接種BCG人群中篩查結核感染率的一個重要手段,也是臨床診斷結核病的一個有力工具。過去多用舊結核菌素(OT),目前則採用更具準確性及穩定性的結核菌純蛋白衍生物(PPD)。皮內注射5U OT或PPD 72h後發生5mm或以上的紅暈硬結,即認為是陽性反應。
試驗結果陰性表示:①未受感染:一般OT 1mm陰性可除外結核,但應注意假陰性;②病灶生物學癒合,實際罕見。試驗陽性見於:①接種卡介苗後(多呈弱陽性反應;②已自然感染但尚未發病;③結核發病;④患過結核病已癒。
有人根據病兒是否為結核高危狀態或有無卡介苗接種史,定出不同結素陽性標準,如有密切結核接觸史與免疫功能低下小兒屬高危人群,紅硬直徑≧5mm即為陽性;在結核高發病率地區,任何國家的極度貧窮人群和有苗頭不良、糖尿病慢性病人其陽性標準是紅硬直徑≧10mm;一般人群(非以上兩種人)種過卡介苗者,紅硬直徑≧15mm始屬陽性反應。
由於OT及PPD均含有多種分支桿菌(包括結核性或非結核性)抗原以及BCG的共同抗原,可發生交叉反應,因此在確定是否為結核感染時應除外非結核分支桿菌和BCG接種後的陽性反應。由於我國已普遍接種BCG,當前最重要是如何區分自然感染和BCG接種後的結不經陽性反應。一般講,前者陽性反應較強,表現硬結顏色較深紅,質地較硬,較厚,邊緣清楚,範圍或面積圈套(直徑多有感於15mm),硬結於72~96h後仍不消失,且消退後遺留色素沉著。若結核菌素試驗結果不能區別是自然感染或BCG接種後反應時,應在半年至1年後重複此項試驗,BCG陽性反應呈逐漸減弱趨勢,而自然感染陽性反應則無變化。如果最近2年內結素試驗反應由直徑10mm以下增大到10mm以上,增加幅度達6mm以上者多為BCG接種後的新感染(參閱表15-1~3)。
表15-1 自然感染與卡介苗接種後陽性結果鑒別之一
| 陽性結果 | 自然感染 | 卡介苗接種後 |
| 陽性程度 | 強 | 弱 |
| 陽性變化情況 | 變動少 | 隨時間逐漸變弱 |
| 陽性持續時間 | 持續久、可終生 | 持續短,3~4年後消失 |
表15-2 自然感染與卡介苗接種後結果陽性鑒別之二
| 接種後時間 | 只有發紅、硬結極輕 | 發紅和硬結 | 雙圈紅硬 |
| 6個月內 | 卡介苗接種後陽性 | 卡介苗接種後陽性 | 自然感染陽性 |
| 6個月至1年 | 卡介苗接種後陽性 | 自然感染陽性 | 自然感染陽性 |
| 1年以上 | 卡介苗接種後陽性 | 自然感染陽性 | 自然感染陽性 |
表15-3 自然感染與卡介苗接種後結果陽性鑒別之三
| 顏色 | 質地 | 厚度 | 邊緣 | 面積 | >15mm反應 | 強陽性反應 | 保持時間 | |
| 自然感染 | 深紅 | 硬 | 厚 | 銳利 | 大 | 多見 | 常見 | 長,多終生、不易消失 |
| BCG反應 | 淡紅 | 不硬 | 薄 | 不清 | 小 | 少見 | 無 | 短,3~5年後漸消失 |
卡介苗接種後和自然感染後的結素反應性質有所不同。BCG接種後屬於保護性「預防性」、細胞介導的免疫反應,而自然感染的結素反應屬Koch型反應,即致敏的T-淋巴細胞與抗原再次接觸後產生巨噬細胞釋放腫瘤壞死因子所引起的較強的變態反應,故自然感染後的陽性反應均較強。
對於區別結核性和非結核性分支桿菌感染,近年多用各分支桿菌特異抗原(如結核菌的PPD-S和非結核分支桿菌的PPD-B、-F、-G、-Y等)皮試以資鑒別。
6.X線檢查 由於95%以上病人感染途徑是肺,故X線檢查十分重要,尤其對結素試驗陽性小兒更是必要。
(1)胸透 可進行多軸透視以達到下列目的;相明肺門區有無腫大淋巴對即結節狀經轉動不能散開之陰影。檢查時應注意肋骨,縱隔及心臟後面有無病變,并確定病變部位,在哪一肺葉肺段。查清臟器辭去情況,注意給隔擺動與呼吸的關係,如右側支氣管或有堵塞時,吸氣時空氣不能通暢進入右肺,因而較多進入左肺,使左肺壓力增加,縱隔向右側擺動。
(2)正位像 觀察胸廓、肺心臟及橫膈形態,判斷病變位置,如區別肺內及縱隔病變,若病變中心位於肺,則陰影邊緣與縱隔呈銳角,當縱隔有病變時則病變中心們於縱隔,陰影邊緣與縱隔呈鈍角。又如區別肺內病變及胸膜病變,若為肺內病變則中心位於肺,陰影邊緣與胸壁呈銳有;胸膜病變中心位於胸膜,陰影邊緣與胸壁呈鈍角。
(3)側位像 目的為確定病變在縱隔的部位(前、中或後縱隔);確定病變中何肺葉、肺段;顯示氣管交叉淋巴結;顯示水平裂、斜裂之葉間胸膜炎;顯示正位片被心臟,機工膈所遮掩的病變;鑒別肺不張,肺炎病變以及積液。
(4)斷層攝片 可觀察縱隔或肺門淋巴結腫大情況。支氣管是否受壓、狹窄、阻塞或擴張。可作為支氣管鏡及支氣管造影之輔助檢查,檢查肺實質內有無空洞,空洞的引流支氣管情況。心臟、橫膈、鎖骨及增厚之胸膜後面有無病變。
(5)CT檢查 由於CT系橫斷面成像、無結構的重疊,以及有高分辨率的特點。因此常可顯示X線平片上不易被發現的病灶如肺內被縱隔、橫膈和肋骨等所掩蓋的病灶。如CT常可提示平片上未被顯示的多組淋巴結腫大,尤其是隆突下的腫大淋巴結。一般先做平掃,必要時應做強化掃瞄。經注藥後的強化掃瞄,由於密度增加,病灶顯影度亦增加,可更多地發現結核病變,如早期不典型的粟粒播散灶。由於強化掃瞄的高分辨力能反映物理變化,可靠性更大。又結核病變中心乾酪化在強化掃瞄CT片上呈低密度的環陰影,有助於定性診斷。另外有一定特徵性的鈣化灶,CT檢出率較高。在鑒別診斷方面CT對結核性空洞、肺不張和支氣管擴張的診斷也較確切。此外CT可以檢出小量胸水和被胸水掩蓋的結核病灶。增強掃瞄又有助於區別包裹性積液與肺內浸潤性病變和肺不張。
7.實驗室檢查
(1)血沉 通過血沉變化可幫助判斷病變活動性、療效及預後。無症狀的原發性結核病血沉多屬正常,但須注意有明顯症狀者有時血沉亦可正常。
(2)結核菌檢查 可取胃液、支氣管洗滌液、腦脊8液、胸水、腹水、心包積液、大小便及局部病灶(如皮膚粟粒結節)、瘻道分泌物塗片或培養,尋找結核菌。必要時可作豚鼠接種,取材依病情而定。
(3)蛋白電泳 有助於判斷頭一次及愈後,α2及γ球蛋白常隨病變嚴重性呈平等升高,有併發症者亦是。但結核性腦膜炎及重症粟粒結核病兒,其初為γ球蛋白降低,若療效不好則不升高;療效好,臨床症狀好轉,則γ球蛋白漸升高;療效好,臨床症狀好轉,則γ球蛋白漸升到正常值。
(4)C-反應蛋白 活動性肺結核多數可陽性,而不活動者為陰性。
(5)支氣管造影 可觀察支氣管形態及其與默默位置關係。其目的為:①觀察結核病的支氣管改變如支氣管瘻、支氣管狹窄、支氣管擴張、肺不張等。②有助結核病的鑒別診斷對肺結核和肺囊腫、肺膿腫瘤作鑒別。又對肺、胸膜及縱隔病變作鑒別。
(6)支氣管鏡檢查 目的:①觀察支氣管有無阻塞、移位、狹窄或受壓。也可做治療用,如對狹窄或管腔處壓迫可予擴張或推移。②觀察支氣管內膜有無病變,如紺腫、潰瘍、肉芽,乾酪塊或分泌物進行病理檢查及結核菌培養。③支氣管內肉芽摘除,解除阻塞。
(7)胸部超聲檢查 超聲檢查有助於肺結核和肺囊腫或肺膿腫的鑒別,又可協助鑒別診斷肺不張和胸腔積液,超聲定位胸腔積液的準確性很高,可批示積液的部位、嘗試和範圍,尤對包裹性積液的定位診斷和抽液更有幫助。超聲檢查可發現少量胸腔積液,尤其當伴胸膜肥厚但X線平片不易判斷時,超聲發現液性暗區對診斷治療有幫助。又超聲對心包積液、包裹、粘連、增厚和縮窄也有定量、定性定位意義,遠較X線平片和CT敏感,有較大診斷價值。
8.活體檢查 屬於創傷性檢查需慎重操作:①周圍淋巴結穿刺或活檢:結核在形成病灶前有一菌血症時期,可於骨、肝脾、淋巴結等處形成病灶。有進在肺部病灶未形成前淋巴結病灶已明顯。淋巴結寬余刺可見典型的結核結節、乾酪樣壞死組織和郎罕巨細胞。②胸膜活體檢查;對滲出性胸膜炎鑒別其為結核或非結核性有困難時,胸膜活檢可輔助診斷,結核性者可找到結核結節,但陰性進仍不能完全排除,所以實際應用意義不大。③肺寬余刺:對診斷不明的肺部病變作肺寬余刺細菌培養可明確病原診斷。因屬有創性檢查,臨床極少應用。
9.結核的新診斷方法
(1)血清學診斷 檢測血、痰或腦脊液中抗體。目前所用抗原有3種:
①粗製的結核菌抗原:包括從結核菌培養濾液、結核菌鹽水撮抗原、聚合結素抗原、BCG超聲處理後抗原。
②PPD抗原:如PPD-S、BCG製備的PPD和由非結核分枝桿菌製備的PPD-B等。
③純化的結核菌抗原:如結核桿菌抗原5和6;P32(Purified 32KDa)為1987年從卡介苗(BCG)培養濾液中純化出的一種32KDa的蛋白質抗原;分枝桿菌糖脂如從BCG純化的SAGA1B1和C;及TB-C-1抗體製備的免疫吸附柱分離的純化抗原。
檢測抗體方法可用ELISA,ABCELISA等。
(2)結核菌結構成分檢測 應用 氣相色譜質譜儀(gas chromatography-mass spectrometry with selected ion monitoring )、負離子質譜儀(negative-ion masss spectrometry)、頻率脈腫電子捕獲氣-液色譜儀(frequency-pulsed electron capture gas-liquid chromatography)檢查痰、血清、CSF中結核硬脂酸,以診斷肺結核和結核性腦膜炎。這些試驗十分敏感,但需要複雜的儀器和技術,目前臨床難以推廣。
(3)DNA探針 應用DNA探針檢查特殊分支桿菌屬(如結核桿菌)特異性核糖 體RNA序列同位素標記的DNA加至含有結核桿菌RNA的製品上進行雜交,目前已有間接探針在市場上供應。
(4)PCR(polymerase chain reaction)多聚酶鏈反應 採用外基因擴增法查出腦脊淮或其他標本中極微量的結核菌基因片段,以早期快速診斷結核病。
1.早期治療 早期病變細菌處於生長繁殖狀態,代謝活躍,藥物最易發揮作用,且早期病變較易修復。
2.劑量適宜 既能發控最大殺菌或抑菌作用,同時病人又能耐受,毒性反應不大。如劑量不足,則不僅治療無效,而且容易產生耐藥性。
3.聯合用藥 這是因為:①菌群中各細菌對藥物敏感性不一,有不同比例的自然耐藥變異菌存在,聯合用藥可防止產生耐藥。②聯合用藥可針對各種代謝狀態的細菌,細胞內及細胞外的菌群選藥,以達到強化療效作用。聯合用藥要選有協同作用者聯用,如INH聯用RFP或PAS,RFP聯用EB。但下列情況某些藥物最好不聯用:①副作用相同者;②有交叉耐藥者;③有拮抗作用者;④效力均太弱者。
4.規律用藥 用藥不能隨意間斷,否則易產生耐藥菌株,至於間歇療法,在劑量及間隔上有利定要求,用法亦有一定規律,不屬隨意間斷問題。
5.堅持全程 為消滅持存菌,防止復發化療要支持全程。近十餘年出現了短程化療,無論短到9個月或6個月,仍要堅持全程。
6.分段治療 不論傳統的長程療法或新出現的短程化療,均要分階段治療,即:①強化階段。選用強有力的藥物聯合治療,以迅速消滅敏感菌及生長分裂活躍的細菌,并使可能存在的耐藥菌有效地得到傳統化療時強化階段一般為半年,短程化療則為2~3個月。這是化療的關鍵階段。②鞏固(繼續)階段。目的在於清除持存菌,鞏固治療效果,防止復發。傳統化療一般為半年,甚至4個月。
表15-5 目前使用的抗結核藥物簡表
藥名 | 每日劑量 | 毒性 | 過敏反應 | 注意事項 | |
| 成人 | 小兒 | ||||
| 異煙肼 isonicotinyl hydrazine(INH) | 5~8mg/kg,通常用300mg | 10~20mg/kg,不超過400mg | 周圍神經炎伴感覺異常肝功能損害(小兒罕見,成人較多發生)驚厥(少見),視神經炎及萎縮(少見),其他(肌震顫,暈眩,呆滯,欣快感精神興奮或失常,胃腸障礙、低熱;關節痛,肌痛,噁心,納差,乳腺增大,排尿困難 | 發熱、皮疹血中嗜酸細胞增多 | 給用藥超過5mg/kg,的成年人服用維生素B6,其他有指徵者亦應給予。利福平可增加INH之肝臟毒性作用,二者合用時應適當減量,均以不超過mg/kg,為宜,每月查肝功能 |
| 鏈黴素硫酸鹽streptomycin (SM) | 15mg/kg,通常1g,然後1g,每週2~3次 | 20~30mg/kg,不超過0.75g | 第8對顱神經損害如前庭功能障礙致眩暈,噁心,共濟失調聽覺障礙耳鳴及高音失聽,腎損害(少見),周圍神經炎(少見);口周麻木,注射處疼痛,頭部約束感,思想不集中視力減退 | 皮疹,發熱,淋巴結病(少見),嗜酸粒細胞增多,過敏性休克反應(少見) | 對老年病者要進行常規聽力測驗,血尿素氮檢查、其他人可酌情檢查前庭及聽覺功能,要細心觀察 |
| 對氨基水楊酸鈉para-amino- salicylic acid (PAS) | 150~200mg/kg,通常9~12g | 150~200mg/kg,不超過8g | 胃腸症狀(納差,噁心,腹脹,腹瀉)肝功能損害,甲狀腺腫和甲狀腺功能減退,凝血障礙,骨髓抑制,貧血(見於6-磷酸葡萄糖脫氫酶缺乏者)白細胞減少蛋白尿 | 皮疹,發熱,淋巴結腫大,肌痛及關節痛,血管神經水腫,紫癜,嗜細胞增 多,類傳染性單核細胞增多症 | 常飲食時用用,可與抗酸劑同時服用,應從小劑量開始逐漸增到適量,副作用多在治療3~5周後發生,每月查肝功能 |
| 利福平(哌嗪利福黴素)Rifamicin(RFP) | 每日450~600mg1 次,早餐前1h口服 | 10~mg/kg | 肝功能損害(GPT升高,膽紅素膽固醇,三酸甘油酯上升)腹脹及食慾減退等胃腸症狀,血細胞減少血小板減少,貧血,血尿素氮升高,神經系統症狀如頭痛,嗜睡視力障礙,共濟失調,精神錯亂等間歇用藥較每日用藥者多見 | 皮疹,發熱,流感樣症狀,嗜酸細胞增多,過敏性休克(個別見於間歇服藥時) | 在與INH聯用時易發生肝功能損害,多在治療頭2個月內出現,每月查肝功能 |
| 乙胺丁醇ethambutol(EB) | 15mg/kg,不超過1.0g | 15~25mg/kg | 球後視神經炎,伴有視敏度減退,視野異常,中心盲點及綠色視覺敏度減退,視野喪失(劑量愈大,損害率愈高)周圍神經炎,頭痛,胃腸道反應(如噁心,嘔吐,腹瀉)偶有肝功能損害 | 皮疹 | 每月檢查視力,視野及辨色力,視力檢查差者要進行眼底檢查,并複查其變化 |
| 乙硫異煙胺alpha-ethye- thioisonicoti -namide(1314TH)丙硫異煙胺ethionamide prothicamide(1321TH) | 10~15mg/kg,通常1g | 10~15mg/kg | 胃腸症狀,有食慾不振,噁心,嘔吐,肝功損害,頭痛,失眠,眩暈體位性低血壓,精神抑鬱或興奮,痤瘡,脫髮,口腔炎,舌炎,口角炎,周圍神經炎(少見)抽搐(少見)男性乳房肥大,陽萎 | 皮疹,紫癜,關節痛 | 每月檢查一次肝功能。飽食時服用,可與抗酸劑同時服用,維生素B6可預防副作用,還需用煙酰胺及複合維生素B,并用環絲氨酸時易出現精神方面副作用,并用PAS易致甲狀腺功能損害 |
| 吡嗪酰胺pyrazinmide(PZA) | 30mg/kg不超過2g | 20~90mg/kg,不超過1.5g | 肝功能損害,尿酸血症,痛風關節炎胃腸症狀如納差,噁心,嘔吐,增加糖尿病管理的困難(少見) | 發熱,皮疹,關節痛 | 每月檢查GOT,肝脾是否腫大,適時檢查血尿酸 |
| 卡那黴素kanamycin(KM) | 10~15mg/kg | 10~15mg/kg | 第8對顱神經損害如:前庭損害伴有眩暈,噁心等;耳蝸損害,表現為高音失聽,腎損害(蛋白尿,血尿,管型尿等)神經肌肉接頭處箭毒樣效應(多在腹腔滴注時)感覺異常、煩躁、頭痛、噁心、食慾不振,注射處長久有結節、疼痛 | 嗜酸粒細胞增加(8~10%)發熱、皮疹、搔癢,過敏性休克(少見) | 每月進行聽力測驗血尿酸檢查,尿檢查,適時檢查血清電解質 |
| 紫黴素viomycin(VM) | 15mg/kg | 10mg/(kg﹒d)或30mg/kg,每週2次 | 前庭損害,眩暈,耳蝸損害,聽力喪失,耳鳴,腎損害(蛋白尿,管型尿紅細胞增多,白細胞增多)血尿素氮升高電解質紊亂,低血鈣及低血鉀,噁心,嘔吐,液體瀦留及水腫,注射局部疼痛 | 嗜酸粒細胞增加,皮疹,過敏性休克(少見),高熱 | 每月進行聽力測驗及血尿素氮、血清電解質、尿檢查因毒性大而極少應用 |
| 捲曲黴素capreomycin(CP) | 15mg/kg不超過1g | 15mg/kg | 腎損害,前庭損害,耳蝸損害,聽力喪失 | 嗜酸粒細胞增加,皮疹,發熱,過敏性休克 | 每月檢查尿,血尿素氮及進行聽力測驗 |
| 球絲氮酸Cycloserine(CS) | 10mg/kg,不超過0.5g | 10~15mg/kg | 重者可發生精神病,抽搐(5~10%患者每日用1g時即可發生)妄想,痴呆,抑制狀態,嗜睡,肌肉軟弱頭痛、頭暈、記憶力減退,語言輕度障礙,視力輕度障礙 震顫,反向亢進,踝痙攣 | 發熱,皮疹 | 有癲癇及精神病史者忌用,用藥前檢查腎功能,有腎功能不全者要檢查藥物血濃度,應給予維生素B6,特別是并用INH時副作用與劑量成正比,維生素B6,苯巴比妥及苯妥英鈉可控制毒性反應 |
| 氨硫脲 para-acetyl- aminosemi- carbasore | 2.5mg/kg100~150mg,不超過150mg | 1~2mg/kg,不超過40mg | 肝功能損害造血障礙,如貧血,粒細胞減少紫癜,胃腸道障礙,如食慾不振,噁心,嘔吐 腎功能損害如蛋白尿等 | 皮疹,嗜酸粒細胞增加,眼結膜炎,神經炎 | 有肝、腎疾患者禁用,對淋巴結結核和粘膜結核(如喉結核,支氣管結核及腸結核)較好。不用於結核性腦膜炎、粟粒結核及乾酪性肺炎 |
短程化療是近十餘年來出現的新方案。其效果取決於兩個因素,即藥物對生長敏殖旺盛、代謝活躍和結核桿菌不早期殺菌作用,防止耐藥菌發生;藥物對生長敏殖低下、代謝緩慢的結核桿菌(持存菌)有滅菌作用,可防止復發。因此,短程化療的選藥原則為:①針對分裂活躍代謝旺盛細菌要用殺菌藥中強有力的藥物,如SM、INH、RFP;②要考慮應用對持存結核菌有效的滅菌藥物,以防止復發,如PZA、RFP和INH;③抑菌藥如EMB、PAS、ETH、TB1不適於短程化療。
小兒短程化療選藥應考慮以下幾點①小兒結核病多為新近感染,尤多為血行播散,所以防治腦膜受侵最為重要。首先要選用易透過腦膜進入腦脊液的藥物,如INH、RFP及ETH,而不用EB。②急性血行播散時最好選用能殺死生長敏殖活躍細菌的藥物,如SM。③結核性腦膜炎時應考慮應用能注射的抗結核藥物,如SM。④小兒原發耐INH和SM的結核桿菌感染較成從多見。除根據傳染源治療效果選藥外,應選擇可能敏感的殺菌藥,如RFP及PZA或ETH及EB。⑤急性結核感染時單核細胞多受累,故應重視使用能進入細胞內的殺菌藥(如PZA)。⑥結核桿菌繁殖週期為14~22h,所以可每日1次投藥。已證明INH頓服的高峰濃度比日服多次的常規方法的恆定濃度更為重要。所以全日劑量1次頓服,既能提高療效,又可保證執行堅持用藥。
1.加強初級保健 要依靠城鄉基層醫療網的力量,充分發揮各級醫生包括空村醫生的作用。臨床證明,結核的發病與小兒健康狀況和生活環境有密切關係,應注意合理的營養、良好的衛生習慣,以及對麻疹、百日咳的預防等措施。
2.發現病例及早防治 早期發現是患兒早期治療的先決條件。定期作體格檢查以早期發現疾病。接觸活動性肺結核患者的小兒,其感染率、發病率與患病率都較一般小鍺顯著為高。
3.進行宣教,重視隔離 進行廣泛衛生宣教工作,使群眾對結核病有正確的認識,作好結核病人家庭的消毒隔離工作,保護小兒使不受傳染。此外注意其他預防措施,如乳牛的管理、乳品消毒、婚前檢查、孕期檢查、宣傳不隨地吐痰等。
4.卡介苗(BCG)接種
(1)皮內法:結核菌素試驗陰性者用0.1mlBCG(內含菌量0.05~0.075mg)在左臂三角肌下端外緣皮內注射(切忌皮下注射)。2個月內的新生兒無結核病接觸史者可免作結素試驗。接種後6周內應避免小兒與結核病患者接觸,以防在未產生免疫力前遭受傳染的危險。接種BCG後3~4周,接種處可發生堅實的紅色丘疹,逐漸形成小膿疱或小潰瘍,逐漸乾枯結痂,至1~2月後可癒合。反應較重的丘疹中心可有壞死局部淋巴結可發生寒性膿腫,破潰後形成較深潰瘍,癒合較慢。
(2)皮上划痕法:用每1ml內含菌量50~75mg的BCG一滴滴在左臂三角肌外緣下端,在皮上划一個各第1~1.5cm的「井」字划痕,以不出血而呈紅痕為宜,划後將菌苗在划痕處輕輕塗勻。待菌苗乾後(10分鐘左右)再穿衣袖,此法操作簡便,易於普及推廣,局部反應輕,淋巴結反應較少。
(3)口服法:只限於出生後2個月以內的嬰兒。卡氏最初發明BCG,即採用新生兒口服法,因為新生兒腸粘膜組織尚未完全發育,BCG容易通過而進入腸繫膜淋巴系統而發生免疫力。BCG口服法現已很少應用。
以上三種方法以皮內法和口服法陽轉率較高。皮骨法陽性持續時間較皮上划痕法為長。除2個月以內的嬰兒外,接種前應先做皮內結素試驗(一般用5個結核菌素單位)。
BCG接種的禁忌證:陽性結核菌素反應、發熱、腹瀉、注射局部有濕疹或有全身性皮膚病,急性傳染病後1個月內,有過敏性疾患,患嚴重肝、腎、心臟病及早產兒、低體重新生兒及產傷兒等均不宜接種。免疫缺陷患兒可併發致死性播散性卡介苗病,尤應禁種。
5.化學預防 即服用異煙肼預防結核病,在下列情況可考慮:①接觸開放性肺結核父母的嬰幼兒;②新近結素反應由陰性變為陽性的自然感染兒;③結素呈強陽性反應的嬰幼兒和學齡前兒童;④結素陽性並有早期結核中毒症狀,但肺部X線檢查尚屬正常的小兒;⑤結素陽性反應,而同時因其他疾病需用腎上腺皮質激素治療者;⑥結素陽性反應的小兒患麻疹和百日咳後。預防劑量10mg/(kg﹒d),療程6月~1年。預防可達到三種效果:①預防兒童活動性結核病;②預防青春期結核病復燃;③預防肺外結核病發生。