| 病名 | 慢性肺原性心臟病 |
|---|
| 別名 | chronic cor pulmonale、肺心病、阻塞性肺氣腫性心臟病 |
|---|
慢性肺原性心臟病最常見者為慢性缺氧血性肺原性心臟病,又稱阻塞性肺氣腫性心臟病,簡稱肺心病,是指由肺部胸廓或肺動脈的慢性病變引起的肺循環阻力增高,導致肺動脈高壓和右心室肥大,伴或不伴有右心衰竭的一類心臟病。肺心病在我國是常見病,多發病。十年前據在全國調查了二千多萬人,肺心病的平均患病率為0.4%。1992年在北京、湖北、遼寧某些地區農民中普查了十萬餘人,肺心病的平均患病率為0.47%,基本與前相似。居住在高原(如東北、華北、西北),日照不足又過於潮濕的西南地區及抽煙的人群患病率為高,并隨年齡的增長而增高,91.2%以上患者年齡在41歲以上。男女性別無明顯差異。隨職業的不同患病率依次為工人、農民及一般城市居民。患病率最高可達15.7~49.8%。本病佔住院心臟病的構成比為46~38.5%。多數地區佔第3、4位,上海醫科大學中山醫院1980~1989年的構成比僅2.49%,佔第8位,這與冠心病、心肌炎發病率與收治率例數增高有關。在氣候嚴寒的北方及潮濕的西南地區則為首位。
【病因學】(一)支氣管-肺疾病 分為兩類:①阻塞性疾病,如慢性支氣管炎、支氣管哮喘和支氣管擴張等所謂慢性阻塞性肺氣腫現稱慢性阻塞性肺病(chronic obstructive pulmonary disease,COPD)。②限制性疾病,如瀰漫性肺間質纖維化、肺結核、塵肺、接觸有毒氣體(如氯、二氧化碳、氧化亞氮等)、胸部放射治療等致廣泛性肺纖維化變化、結節病、硬皮病、播散性紅斑狼瘡、皮肌炎、特發性肺含鐵血黃素沉著症等。
(二)影響呼吸活動的疾病 脊柱後側彎和其他胸廓畸形、胸廓改形術後、胸膜纖維化、神經肌肉疾患(如脊髓灰質炎、肌營養不良等)、過度肥胖伴肺泡通氣障礙等。肺血管可能彎曲或扭轉。
另慢性高原病缺氧致肺血管長期收縮也是肺心病的一種病因。
慢性缺氧血性肺原性心臟病主要病理如下:
(一)支氣管病變 支氣管粘膜炎變、增厚、粘液腺增生、分泌亢進,腺泡擴張伴大量分泌物,支氣管腔內炎症滲出物及粘液分泌物瀦留,形成炎栓或粘液栓阻塞,支氣管纖毛上皮遭受不同程度損害,涉及纖毛上皮淨化功能。病變向下波及細支氣管,可出現平滑肌肥厚,使管腔狹窄而不規則;又加上管壁痙攣、軟骨破壞、呼吸氣時管腔容易閉陷等改變,使細支氣管不完全或完全阻塞。
(二)肺泡病變 由於支氣管發生上述病變,使排氣管受阻肺泡內殘氣量增多,壓力增高,肺泡過渡膨脹,使泡壁在彈力纖維受損基礎上被動擴張,泡壁斷裂,使幾個小泡融合成一個大泡而形成肺氣腫。(三)肺血管病變 慢性阻塞性肺病常反覆發作支氣管周圍炎及肺炎,炎症波及支氣管動脈和附近肺動脈分支,使支氣管動脈呈不同程度增厚,出現肺細動脈肌化,中膜肌肥厚,Ⅰ及Ⅱ型膠原面積增多,肺小動脈內膜纖維性增厚。此外可有非特異性肺血管炎,肺血管內血栓形成等。約30%患者中出現擴張的交通支,可產生動-靜脈分流。
(四)心臟病變 右心室肥大、室壁增厚、心腔擴張、肺動脈圓錐膨隆、心肌纖維有肥大和萎縮等改變,間質水腫,灶型壞死,壞死灶後為纖維組織所替代。部分患者可合併冠狀動脈粥樣硬化性病變。
本病病程進展緩慢,可分為代償與失代償二個階段,但其界限有時并不清楚。
(一)功能代償期 患者都有慢性咳嗽、咳痰或哮喘史,逐步出現乏力、呼吸困難。體檢示明顯肺氣腫表現,包括桶狀胸、肺部叩診呈過度清音、肝濁音上界下降、心濁音界縮小,甚至消失。聽診呼吸音低,可有乾濕羅音,心音輕,有時只能在劍突下處聽到。肺動脈區第二音亢進,上腹部劍突下有明顯心臟搏動,是病變累及心臟的主要表現。頸靜脈可有輕度怒張,但靜脈壓并不明顯增高。
(二)功能失代償期 肺組織損害嚴重引起缺氧,二氧化碳瀦留,可導致呼吸和(或)心力衰竭。1.呼吸衰竭 缺氧早期主要表現為紫紺、心悸和胸悶等,病變進一步發展時發生低氧血症和高碳酸血症,可出現各種精神神經障礙症狀,稱為肺性腦病。表現為頭痛、頭脹、煩躁不安、語言障礙,並有幻覺、精神錯亂、抽搐或震顫等。動脈血氧分壓低於3.3kPa(25mmHg)時,動脈血二氧化碳分壓超過9.3kPa(70mmHg)時,中樞神經系統症狀更明顯,出現神志淡漠、嗜睡,進而昏迷以至死亡。
2.心力衰竭 多發生在急性呼吸道感染後,因此常合併有呼吸衰竭,患者出現氣喘、心悸、少尿、紫紺加重,上腹脹痛、食慾不振、噁心甚至嘔吐等右心衰竭症狀。體檢示頸靜脈怒張、心率增快、心前區可聞奔馬律或有相對性三尖瓣關閉不全引起的收縮期雜音,雜音可隨病情好轉而消失。可出現各種心律失常,特別是房性心律失常,肝腫大伴壓痛,肝頸反液壓徵陽性,水腫和腹水,病情嚴重者可發生休克。
此外,由於肺心病是以心、肺病變為基礎的多臟器受損害的疾病,因此在重症患者中,可有腎功能不全、瀰散性血管內凝血、腎上腺皮質功能減退所致面頰色素沉著等表現。
(一)血液檢查 紅細胞計數和血紅蛋白常增高,紅細胞壓積正常或偏高,全血粘度、血漿粘度和血小板聚集率常增高,紅細胞電泳時間延長,血沉一般偏快;動脈血氧飽和度常低於正常,二氧化碳分壓高於正常,呼吸衰竭時更為顯著。在心力衰竭期,可有丙氨酸氨基轉移酶和血漿尿素氮、肌酐、血及尿β2微球蛋白(β2-M)、血漿腎素活性(PRA)、血漿血管緊張素Ⅱ等含量增高等肝腎功能受損表現。合併呼吸道感染時,可有白細胞計數增高。在呼吸衰竭不同階段可出現高鉀、低鈉、低鉀或低氯、低鈣、低鎂等變化。
(二)痰細菌培養 以甲型鏈球菌、流感桿菌、肺炎球菌、葡萄球菌、奈瑟球菌,草綠色鏈球菌等多見,近年來革蘭陰性桿菌增多,如綠膿桿菌、大腸桿菌等。
(三)X線檢查 ①肺部變化:隨病因而異,肺氣腫最常見。②肺動脈高壓表現:肺動脈總幹弧突出,肺門部肺動脈擴大延長及肺動脈第一分支。一般認為右肺動脈第一下分支橫徑≧15mm,或右下肺動脈橫徑與氣管橫徑比值≧0.17,或動態觀察較原右肺下動脈幹增寬2mm以上,可認為有該支擴張。肺動脈高壓顯著時,中心肺動脈擴張,搏動增強而外周動脈驟然變細呈截斷或鼠尾狀。③心臟變化:心臟呈垂直位,故早期心臟都不見增大。右心室流出道增大時,表現為肺動脈圓錐部顯著凸出。此後右心室流入道也肥厚增大,心尖上翹。有時還可見右心房擴大。心力衰竭時可有全心擴大,但在心力衰竭控制後,心臟可恢復到原來大小。左心一般不大,偶見左心室增大。
(四)心電圖查 右心室肥大及(或)右心房肥大是肺心病心電圖的特徵性改變。並有一定易變性,急性發作期由於缺氧、酸中毒、鹼中毒、電解質紊亂等可引起ST段與T波改變和各種心律失常,當解除誘因,病情緩解後常可有所恢復及心律失常等消失,常見改變為:
1.P波變化 額向P波電軸右偏在+70°~+90°之間。Ⅱ、Ⅲ、aVF導聯中P波高尖,振幅可達0.22mV或以上、稱「肺型P波」。如P>0.25mV,則診斷肺心病的敏感性、特異性和準確性均增高。
2.QRS波群和T波變化 額面QRS波群平均電軸右偏≧+90°。有時電軸極度右偏呈SⅠ、SⅡ、SⅢ的電軸左偏假象。右側胸導聯出現高R波。V5呈深S波,顯著右心室肥大。有時在V3R、V1導聯可出現q波,或在V1~V5導聯都呈QS與rS波形。重度肺氣患者如心電圖從正常轉至出現不全性右束支傳導阻滯,往往表示有右心負荷過重,具有一定診斷價值。極少數患者有左心室肥大的心電圖改變,這可能由於合併高血壓、冠心病或支氣管動脈分支擴張有左到右分流,左室泵出比右室更多血流而肥厚所致。Ⅱ、Ⅲ、aVF導聯和右側胸導聯的T波可倒置。可出現各種心律失常。此外,肺心病常出現肢體導聯低電壓、順鐘向轉位等心電圖改變,這類表現也見於肺氣腫,因此不能作為診斷肺心病的心電圖改變(圖1)。
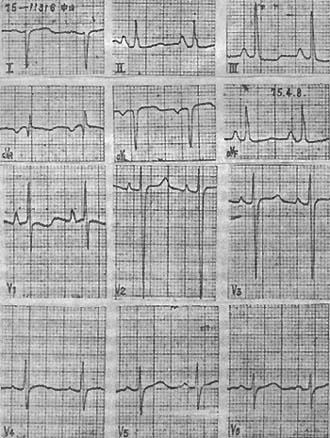
圖1 慢性肺原性心臟病的心電圖
圖示:右心房及右心室肥大,心電軸右偏,PⅡ,Ⅲ,aVF較高尖,PV1高尖達3mm,aVR呈qR型。V1R/S>1,V5,V6S波較深,R/S幾乎等於1,TⅡ,Ⅲ,aVF低平。
(五)心向量圖檢查 主要表現為右心室肥大和(或右心房增大,隨右心室肥大的程度加重,QRS方位由正常的左下前或後逐漸演變為向後,再向下,最後轉向右前,但終末部仍在右後。QRS環自逆鐘向運動或8字型發展至重度時之順鐘向運行。P環多狹窄,左側面與前額面P環振幅增大,最大向量向前下、左或右。一般來說,右心房肥大越明顯,則P環向量越向右。
(六)超聲心動圖檢查 可顯著肺總動脈舒張期內徑明顯增大,右肺動脈內徑增大,右心室流出道增寬伴舒張末期內徑增大,右心室內徑增大和右心室前壁及室間隔厚度增加,搏動幅度增強(圖2)。多普勒超聲心動圖時現三尖瓣返流及右室收縮壓增高。多普勒頻譜分析可顯示右室射血時間縮短,右室射血前期延長。
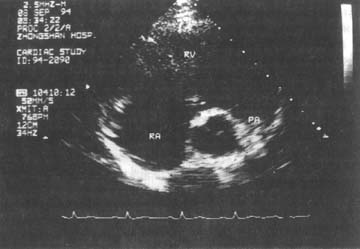
圖2 慢性肺腺性心臟病二維超聲心動圖
胸骨旁大血管水平短軸切面。示右室及右室流出道顯著增大
(七)肺功能檢查 在心肺功能衰竭期不宜進行本檢查,症狀緩解期中可考慮測定。病人均有通氣和換氣功能障礙。表現為時間肺活量及最大通氣量減低,殘氣量增加。用四探頭功能儀以及γ照相和靜脈彈丸式注射法注入核素133氙測定兩肺上下野半清除時間可反映局部通氣功能,比一般肺功能的肺心病檢出率高。
(八)右心導管檢查 經靜脈送入漂浮導管至肺動脈,直接測定肺動脈和右心室壓力,可作為肺心病的早期診斷。
此外,肺阻抗血流圖及其微分圖的檢查在一定程度上能反映機體內肺血流容積改變,瞭解肺循環血流動力學變化,肺動脈壓力大小和右心功能;核素心血管造影有助於瞭解右心室功能改變;肺灌注掃瞄如肺上部血流增加,下部減少,則提示有肺動脈高壓存在。
本病由慢性廣泛性肺-胸疾病發展而來,呼吸和循環系統的症狀常混雜出現,不判定心臟病是否已出現,故早期診斷比較困難。一般認為凡有慢性廣泛性肺、胸疾病患者,一旦發現有肺動脈高壓、右心室增大而同時排隊了引起右心增大的其他心臟病可能時,即可診斷為本病。
由於絕大多數肺心病是慢性支氣管炎、支氣管哮喘併發肺氣腫的後果,因此積極防治這些疾病是避免肺心病發生的根本措施。應講究衛生、戒煙和增強體質,提高全身抵抗力,減少感冒和各種呼吸道疾病的發生。對已發生肺心病的患者,應針對緩解期和急性期分別加以處理。呼吸道感染是發生呼吸衰竭的常見誘因,故需要積極予以控制。
(一)緩解期治療 是防止肺心病發展的關鍵。可採用①冷水擦身和膈式呼吸及縮唇呼氣以改善肺臟通氣等耐寒及康復鍛煉。②鎮咳、祛痰、平喘和抗感染等對症治療。③提高機體免疫力藥物如核酸酪素注射液(或過期麻疹減毒疫苗)皮下或肌肉注射和(或)霧化吸入,每次2~4ml,每週二次,或核酸酪素口服液10ml/支,3次/d,3~6月為一療程。氣管炎菌苗皮下注射、免疫核糖核酸、胎盤脂多糖肌肉注射、人參、轉移因子、左旋咪唑口服等。④中醫中藥治療,中醫認為本病主要證候為肺氣虛,其主要表現為肺功能不全。治療上宜扶正固本、活血化瘀,以提高機體抵抗力,改善肺循環情況。可選用黨參、黃耆、沙參、麥冬、丹參、紅花等。對緩解期中患者進行康復治療及開展家庭病床工作能明顯降低急性期的發作。
(二)急性期治療
1.控制呼吸道感染 呼吸道感染是發生呼吸衰竭和心力衰竭的常見誘因,故需積極應用藥物予以控制。目前主張聯合用藥。宜根據痰培養和致病菌對藥物敏感的測定結果選用,但不要受痰菌藥物試驗的約束。未能明確何種致病菌時,可選用青黴素160萬~600萬u/d,肌肉注射或慶大黴素12萬~24萬u/d,分次肌肉注射或靜脈滴注。一般需觀察2~3天,如療效不明顯可考慮改用其他種類抗菌藥物,如氨苄青黴素2~6g/d,羧苄青黴素4~10g/d、林可黴素1.2~2.4g/d等肌肉或靜脈滴注或羧胺苄青黴素2~4g/d,分次口服。頭孢噻吩、頭孢羧唑、頭孢哌酮2~4g/d,分次肌內注射或頭孢環已烯同量分次口服也可選用。但切不可不必要地頻繁調換。金黃色葡萄球菌感染可用紅黴素加氯黴素;苯唑青黴素或頭孢噻吩或頭孢唑啉加卡那黴素或慶大黴素等。綠膿桿菌感染,可用羧苄青黴素、磺苄青黴素、呋苄青黴素、氧哌嗪青黴素、頭孢噻甲羧肟或加丁胺卡那黴素或慶大黴素等聯合應用。除全身用藥外,尚可局部霧化吸入或氣管內滴注藥物。長期應用抗生素要防止真菌感染。一旦真菌已成為肺部感染的主要病原菌,應調整或停用抗生素,給予抗真菌治療。
2.改善呼吸功能,搶救呼吸衰竭 採取綜合措施,包括緩解支氣管痙攣、清除痰液、暢通呼吸道,持續低濃度(24~35%)給氧,應用呼吸興奮劑等。必要時施行氣管切開、氣管插管和機械呼吸器治療等。晚近有用肝素25~100mg或肝素50mg、654-2 10mg加於葡萄糖溶液中每日靜脈滴注,共7~10天,以降低痰及血液粘滯性,解除支氣管痙攣,抗過敏,但同時需測凝血酶原時間以免導致出血。
3.控制心力衰竭 輕度心力衰竭給予吸氧,改善呼吸功能、控制呼吸道感染後,症狀即可減輕或消失。較重者加用利尿劑亦能較快予以控制。
⑴利尿劑的應用除個別情況下需用強力快速作用製劑外,一般以間歇、小量交替使用緩慢製劑為妥。除能減少鈉、水瀦留外,并使血氣低含量異常可取得改善。但使用時應注意到可引起血液濃縮,使痰液粘稠,加重氣道阻塞;電解質紊亂尤其是低鉀、低氯、低鎂和鹼中毒,誘致難治性浮腫和心律失常。因此,應用雙氫氯噻嗪、丁苯氧酸、速尿等排鉀藥物時,應補充氯化鉀或加用保鉀利尿劑如氨苯喋啶或安體舒通等。中草藥如複方五加農湯、車前子、金錢草等均有一定利尿作用。
⑵在呼吸功能未改善前,洋地黃類藥物療效差,使用時劑量宜小,否則極易發生毒性反應,出現心律失常。最好採用作用快、排泄快的製劑如毛花丙甙(西地蘭)或毒毛旋花子甙K。口服洋地黃類的劑量,通常採用每天口服地高辛0.25mg一次給藥法。應用小劑量地高辛後,心力衰竭未能滿意控制時,可加用卡托普利25~75mg/d,分次服用。要注意血壓、中性白細胞降低和蛋白尿等副作用。
⑶血管擴張劑如酚妥拉明是α-腎上腺素能受體阻滯劑,可用10~20mg加入5%葡萄糖液250~500ml中,或再加入肝素50mg緩慢靜脈滴注1次/d。此外如消普鈉、消心痛、硝苯吡啶、多巴胺和多巴酚丁胺等藥物均有一定療效。
4.控制心律失常 除常規處理外,需注意治療病因,包括控制感染、糾正缺氧、糾正酸鹼和電解質平衡失調等。病因消除後心律失常往往會自行消失。此外,應用抗心律失常藥物時還要注意避免應用心得安等β腎上腺素能受體阻滯劑,以免引起支氣管痙攣。
5.應用腎上腺皮質激素 在有效控制感染的情況下,短期大劑量應用腎上腺皮質激素,對搶救早期呼吸衰竭和心力衰竭有一定作用。通常用氫化考的松100~300mg或地塞米松10~20mg加於5%葡萄糖溶液500ml中靜脈滴注,每日一次,後者亦可靜脈推注,病情好轉後2~3天停用。如胃腸道出血,腎上腺皮質激素的使用應十分慎重。
6.併發症的處理 併發症如酸鹼平衡失調和電解質紊亂、消化道出血、休克、瀰散性血管內凝血等的治療。
7.中醫治療 肺心病急性發作期表現為本虛證實,病情多變,治療應按急則治標、標本兼治的原則。
⑴肺腎氣虛外感型(肺功能不全合併呼吸道感染),偏寒者宜宣肺散寒、祛痰平喘,可用小青龍湯、真武湯等加減。偏熱者宜清熱化痰、佐以平喘,可用麻杏石甘湯合滲蘇飲、瀉白散加減。
⑵心肺腎陽虛水泛型(以心功能不全為主),宜溫腎健脾、利水益氣寧心,佐以活血化瘀,可用苓桂術甘湯合真武湯、黃耆必甲散、蘇子降氣湯等加減。氣陰二虧(心衰多伴有低鈉、低鉀、低滲血症)宜養氣養陰,生脈散加減。
⑶痰濁蔽竅型(肺性肺病),宜清熱豁痰、開竅醒神,可用清營湯、丹溪獨活湯、滌痰湯等加減。
⑷無陽欲絕型(休克),需加陽救急湯、獨參湯等。
⑸熱淤傷絡型(伴有出血傾向),宜清熱涼血、活血止血,可用犀角地黃湯調十灰散、濟生回生丸、黃土湯加減。此外,氣虛津傷(用激素、抗生素及利尿劑治療後期)宜益氣養陰、潤肺化痰,沙參麥冬湯加減。又中西醫結合治療是一種很好的治療途徑。
本病常年存在,但多在冬季由於呼吸道感染而導致呼吸衰竭和心力衰竭,病死率較高。1973年前肺心病住院病死率在30%左右,以後加強了對本病的防治,1983年已降到15%以下,近12年來仍在15左右,這與肺心病發病高峰年齡向高齡推移,多臟器合併症,感染菌群的改變,綠膿桿菌感染增多等多層因素有關。主要死因依次為肺性腦病、呼吸衰竭,心力衰竭、休克、消化道出血、瀰漫性血管內凝血、全身衰竭等。本病病程中多數環節是可逆的,通過適當治療,心肺功能都可有一定程度的恢復,發生心力衰竭并不表示心肌已喪失收縮力。
最常見為酸鹼平衡失調和電解質紊亂。其他尚有上消化道出血和休克,其次為肝、腎功能損害及肺性腦病,少見的有自發性氣胸、瀰散性血管內凝血等,後者病死率高。
1.冠心病 本病和冠心病都見於老年患者,且均可發生心臟擴大、心律失常和心力衰竭,少數患者心電圖上I、aVL或胸導聯出現Q波,類似陳舊性心肌梗死。但肺心病無典型心臟病或心肌梗死的臨床表現,又如有慢性支氣管炎、哮喘、肺氣腫等胸、肺疾患史,心電圖中ST-T改變多不明顯,且類似陳舊性心肌梗死的圖形多發生於肺心病的急性發作期和明顯右心衰竭時,隨著病情的好轉,這些圖形可很快消失。
2.風濕性心臟病 肺心病患者在三尖瓣區可聞及吹風樣收縮期雜音,有時可傳到心尖部;有時出現肺動脈瓣關閉不全的吹風樣舒張期雜音:加上右心肥大、肺動脈高壓等表現,易與風濕性心瓣膜病相混淆。一般通過詳細詢問有關慢性肺、胸疾患的病史、有肺氣腫和右心室肥大的體徵,結合X線、心電圖、心向量圖、超聲心動圖等表現,動脈血氧飽和度顯著降低,二氧化碳分壓高於正常等,可資鑒別。
3.原發性擴張型心肌病、縮窄性心包炎 前者心臟增大常呈球形,常伴心力衰竭、房室瓣相對關閉不全所致雜音。後者有心悸、氣促、紫紺、頸靜脈怒張、肝腫大、腹水、浮腫及心電圖低電壓等,均需與肺心病相鑒別。一般通過病史、X線、心電圖等檢查不難鑒別。此外,紫紺明顯有胸廓畸形者,還需與各種紫紺型先天性心臟病相鑒別,後者多有特徵性雜音,杵狀指較明顯而無肺水腫,鑒別一般無多大困難。
4.其他昏迷狀態 本病有肺性腦病昏迷時尚需與肝性昏迷、尿毒症昏迷和少數腦部占位性病變或腦血管意外的昏迷相鑒別。這類昏迷一般都有其原發疾病的臨床特點,不難鑒別。
